Periphere Arterielle Verschlusskrankheit
Die Periphere Arterielle Verschlusskrankheit geht mit einer gestörten Durchblutung der Extremitäten einher. Typisch sind Schmerzen beim Gehen. Aufgrund ihrer Symptome wird diese Krankheit im Volksmund auch als „Raucherbein“ oder „Schaufensterkrankheit“ bezeichnet.
Was ist eine periphere Arterielle Verschlusskrankheit?
Die periphere Arterielle Verschlusskrankheit (pAVK) ist ein durch Gefäßverkalkungen bedingter Durchblutungsmangel in den Beinen oder – seltener – den Armen. Wegen der oft typischen Schmerzen beim Gehen und dem häufigen Zusammenhang mit dem Rauchen wird sie landläufig auch als „Raucherbein“ oder als „Schaufensterkrankheit“ bezeichnet. Die Betroffenen müssen z. B. immer wieder vor Schaufenstern stehen bleiben bis die Schmerzen abgeklungen sind.
Was sind die wichtigsten Symptome?
Je nach Schweregrad wird die Periphere Arterielle Verschlusskrankheit üblicherweise in vier Stadien eingeteilt. Die erste Krankheitsstufe verursacht noch keine Beschwerden. Mit dem Fortschreiten der Erkrankung und zunehmender Verengung der Gefäße treten folgende Symptome auf:
- Schmerzen beim Gehen, auch als zeitweiliges Hinken oder „Claudicatio intermittens“ bezeichnet.
- Ruheschmerzen in den Extremitäten
- abgestorbene Gewebebezirke, Nekrosen, beispielsweise an den Füßen
Was können mögliche Ursachen sein?
Ganz ähnlich wie die Koronare Herzkrankheit oder der Herzinfarkt geht die periphere arterielle Verschlusskrankheit fast immer auf eine Verkalkung der Gefäßwände, die sogenannte Arteriosklerose, zurück. Betroffen sind insbesondere die Arterien des Beckens und der Beine. Wichtige Risikofaktoren für den Verkalkungsprozess sind:
- Rauchen
- Diabetes
- Bluthochdruck
- Fettstoffwechselstörungen
Diagnose von peripherer Arterieller Verschlusskrankheit
Die Diagnose der Peripheren Arteriellen Verschlusskrankheit ist, gerade bei Vorliegen typischer Beschwerden, vergleichsweise einfach.
- Blutdruckmessung: Eine Messung an den Beinen kann, durch Vergleich mit den Messwerten am Arm, der sogenannte Knöchel-Arm-Index, den Grad der Verengungen bereits recht genau quantifizieren.
- Ergänzend liefert eine Ultraschalluntersuchung Informationen über Verkalkungen, sowie die Strömungsbedingungen in den Blutgefäßen.
- Eine Computer- oder Magnetresonanz-Tomographie unter Einsatz eines Gefäßkontrastmittels erlaubt eine präzise Darstellung der Arterien.
- Als Goldstandard der Diagnostik gilt die Kontrastmitteldarstellung der Gefäße per Kathetertechnik. Hierbei werden auch sehr kleine Gefäße sichtbar, zudem können zugleich Stents, also Gefäßstützen, in die Engstellen eingesetzt werden.
Therapieschritte bei peripherer Arterieller Verschlusskrankheit
Die Behandlung der Peripheren Arteriellen Verschlusskrankheit hat das Ziel, die Lebensqualität der Patienten zu erhöhen und die mit dem Fortschreiten der Erkrankung mitunter notwendigen Amputationen zu vermeiden. Dazu gibt es verschiedene Strategien:
- Ursachenbekämpfung
- kontrolliertes Gehtraining
- Medikamente
- Katheter-Eingriffe an den Gefäßen
- gefäßchirurgische Verfahren
Ursachenbekämpfung
Verzicht auf Nikotin, regelmäßige körperliche Bewegung, Behandlung eines eventuell vorliegenden Bluthochdrucks und Diabetes, Senkung des Cholesterins.
kontrolliertes Gehtraining
Dies kann die Beindurchblutung durch Ausbildung körpereigener Umgehungskreisläufe verbessern.
Periphere Arterielle Verschlusskrankheit (pAVK)
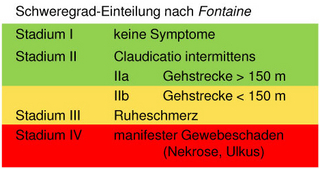
Verkalkungen der arteriellen Gefäßwand (Arteriosklerose) als Folge eines Diabetes mellitus, Bluthochdruck, Rauchen, Übergewicht oder Vererbung können zu Verengungen (Stenosen) der Blutgefäße führen. Diese können überall entstehen, manifestieren sich im Körper aber an bevorzugten Stellen (Prädilektionsstellen). Häufig sind daher Stenosen der Herzkranzgefäße (Koronare Herzkrankheit, KHK) sowie der Halsschlagader (Arteria carotis), den Nierenarterien, den Arterien des Beckens und der Beine. Seltener finden sich Verengungen an der Armarterie. Hier zumeist direkt am Abgang aus der Hauptschlagader. Übersteigen die Stenosen 50% des Gefäßdurchmessers entstehen Symptome der Minderdurchblutung. Die spezielle Situation der A. carotis wird in einem gesonderten Kapitel behandelt. Bei den peripheren Blutgefäßen, insbesondere des Beckens und der Beine manifestieren sich die Symptome der Minderdurchblutung vornehmlich bei Belastung, wenn die Muskulatur des Bewegungsapparates zur Funktion mehr Sauerstoff als in Ruhe benötigt. Es kommt aufgrund des Sauerstoffmangels (Ischämie) zur Ausschüttung von Milchsäure (Laktat) und damit verbundenen Schmerzen. In Abhängigkeit von der Schwere der Durchblutungsstörung werden die klinischen Symptome in Gruppen eingeteilt, um die jeweilige Anforderungen an die Diagnostik und die Behandlungsnotwendigkeit abschätzen zu können. Diese geschieht nach der Einteilung von Fontaine (Abb. 1).
- Fontaine I: Es bestehen Verengungen, der Patient weist aber keine klinischen Symptome auf.
- Fontaine IIa: Es besteht ein Belastungsschmerz (typischerweise in den Beinen; Claudicatio Intermittens: Schaufensterkrankheit). Der Patient kann allerding noch mehr als 200 Meter laufen, ohne Schmerzen zu verspüren und stehenbleiben zu müssen.
- Fontaine IIb: Per Patient kann schmerzfrei weniger als 200 Meter laufen.
- Fontaine III: Es bestehen Schmerzen schon bei sehr kurzen Gehstrecken unter 10 Meter oder in Ruhe.
- Fontaine IV: Die Durchblutungsstörung hat bereits zum Absterben von Gewebe, typischerweise am Fuß (insbesondere den Zehen) geführt (Gangrän).
Bei den Stadien I und IIa kann abgewartet werden. Im Gegensatz zur KHK droht bei der peripheren AVK nicht unbedingt eine Notfallsituation, wie die des Herzinfarktes. Dem Patienten wird Gehtraining empfohlen. Dies führt in Verbindung mit durchblutungserleichternden Medikamenten, z. B. Thrombozytenaggregationshemmern (hindern die Blutplättchen an der Verklumpung und verbessern somit die Fließeigenschaften in kleinen Gefäßen) zur Ausbildung neuer kleiner Blutgefäße (Neoangiogenese), allerdings nur in begrenztem Maße. Ab einer AVK IIb wird eine weiterführende Diagnostik empfohlen.
Diagnostik
- Blutdruckmessung: Bereits mit der Blutdruckmessung an den Beinen im Vergleich zur Messung am Arm (Verschlussdruckmessung) können die Verengungen recht genau eingegrenzt werden.
- Ultraschall: Ergänzend zeigt der Ultraschall die Engstellen und die Verkalkungen sowie die Strömungsbedingungen in den Blutgefäßen.
- CT, MRT: Mit der Computer-Tomographie oder der Magnet Resonanz Tomographie können alle größeren Gefäße des Körpers hervorragend dargestellt werden.
- Angiographie: Die direkte, kathetergestützte Kontrastmitteldarstellung der Blutgefäße stellt allerdings immer noch den Gold-Standard in der Diagnostik dar, weil hierüber bei allen Gefäßen, auch den sehr kleinen, eine genaue Lokalisation und auch Quantifizierung der Verengungen möglich ist. Überdies kann hiermit in einer Sitzung auch direkt therapiert werden, in dem ein Platzhalter (Stent) in eine entsprechende, gut erreichbare Engstelle eingebracht wird.
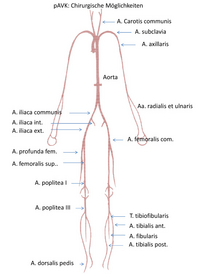
Therapien der pAVK in den einzelnen Regionen (Abb. 2)
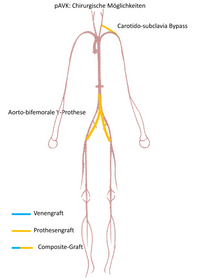
- Armarterie: Prothesenbypass von der gleichseitigen Halsschlagader zu Armarterie hinter dem Verschluss (Carotido-subclavialer Bypass; Carotido-axillarer Bypass) (Abb.3).
- Beckenetage: Einsatz von Y-Prothesen von der Aorta zu den Beckenarterien oder den Leistenarterien (Aorto-biiliacal, Aorto-bifemoral) oder einseitige gerade Prothesen von der Aorta zur Beckenarterien (Aorto-Iliacal) oder zur Leistenarterien (Aorto-femoral) mit Prothesenmaterial (Abb. 3).
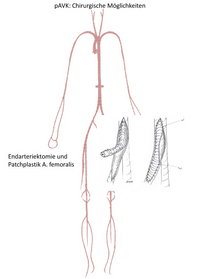
- Beinetage: Leiste: Endarteriektomie und Patchplastik (Abb. 4).
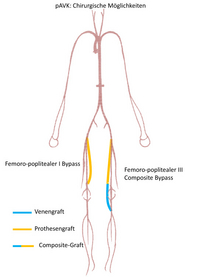
- Oberschenkeletage: Femoro-poplitealer I Bypass mit Prothesenmaterial (von der Leistenarterie zur Beinarterie oberhalb des Knies) (Abb. 5).
- Unterschenkeletage: Femoro-poplitealer III Bypass (von der Leistenarterie zur Beinarterie unterhalb des Knies) mit Venen oder kombiniert, wenn nur wenig Vene zur Verfügung steht (Prothese oberhalb des Knies und Vene über das Knie hinaus in die Peripherie: sogenannter Composite Graft) (Abb. 5). Bei Nichtvorhandensein adäquaten Venenmaterials Bypass mit speziellem, knickfesten Prothesenmaterial (sogenannte beringte Prothese).
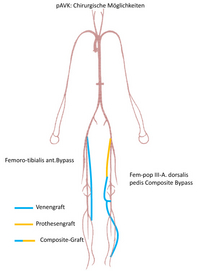
- Peripherer Unterschenkel: Femoro-cruraler Bypass (von der Leistenarterie zu einer oder mehreren peripheren Unterschenkelarterien) (Abb. 6).
- Fuß: Von der Leistenarterie oder der Beinarterie zu einer der beiden Fußarterien (Femoro-pedaler Bypass; Popliteo-pedaler Bypass) (Abb. 6).
Besondere Verfahren bei komplizierten Mehretagen-Verschlüssen oder anderen Risiken:
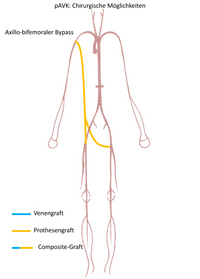
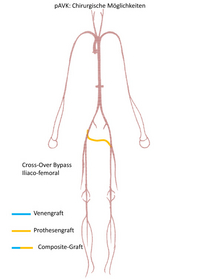
Extraanatomische Bypasse: Von der Armarterie zu einer oder beiden Leistenarterien (Axillo-femoraler oder axillo-bifemoraler Bypass (Abb. 7). Querbypass von der gegenseitigen Becken oder Leistenarterie zur Leistenarterie (Iliaco-femoraler „cross over“ Bypass; femoro-femoraler „cross-over“ Bypass) (Abb. 8).